Повеќето пациенти со дијабетес мелитус толерираат третман со инсулин ако се користат правилно избрани дози. Но, во некои случаи, може да се забележат алергиски реакции на инсулин или дополнителни компоненти на лекот, како и некои други карактеристики.
Локални манифестации и преосетливост, нетолеранција
Локални манифестации на местото на инјектирање на инсулин. Овие реакции вклучуваат болка, црвенило, оток, чешање, уртикарија и воспалителни процеси.
Повеќето од овие симптоми се благи и имаат тенденција да се појават неколку дена или недели по започнувањето на терапијата. Во некои случаи, можеби е неопходно да се замени инсулин со лек кој содржи други конзерванси или стабилизатори.
Непосредна хиперсензитивност - ваквите алергиски реакции се развиваат доста ретко. Тие можат да се развијат и на самиот инсулин и на помошни соединенија и да се манифестираат како генерализирани реакции на кожата:
- бронхоспазам,
- ангиоедем
- пад на крвниот притисок, шок.
Тоа е, сите од нив можат да претставуваат закана за животот на пациентот. Со генерализирана алергија, неопходно е да се замени лекот со инсулин со кратко дејство, а исто така е неопходно да се спроведат антиалергиски мерки.
Лоша толеранција на инсулин поради пад на нормалната стапка на продолжена навика висока гликемија. Ако се појават такви симптоми, тогаш треба да го одржите нивото на гликоза на повисоко ниво околу 10 дена, така што телото може да се прилагоди на нормална вредност.
Оштетување на видот и екскреција на натриум
Несакани ефекти од гледна точка. Силните промени во концентрацијата на гликоза во крвта, како резултат на регулацијата, може да доведат до привремено оштетување на видот, бидејќи промената на тургорот на ткивата и вредноста на рефракцијата на леќи со намалување на рефракцијата на очите (се зголемува хидратацијата на леќата).
Ваквата реакција може да се забележи на самиот почеток на употреба на инсулин. Оваа состојба не бара третман, треба само:
- намалете го напрегањето на очите
- користете помалку компјутер
- читај помалку
- гледајте помалку телевизија.
БолкаЛуѓето треба да знаат дека ова не претставува опасност и за неколку недели визијата ќе биде обновена.
Формирање на антитела на инсулин. Понекогаш со таква реакција, прилагодување на дозата е потребно за да се елиминира веројатноста за развој на хипер- или хипогликемија.
Во ретки случаи, инсулинот го одложува екскреција на натриум, што резултира во оток. Ова е особено точно во случаи кога интензивната инсулинска терапија предизвикува нагло подобрување на метаболизмот. Инсулинскиот едем се јавува на почетокот на процесот на лекување, не е опасен и обично исчезнува по 3 до 4 дена, иако во некои случаи може да трае и до две недели. Затоа, толку е важно да знаете како да инјектирате инсулин.
Липодистрофија и реакции на лекови
Липодистрофија. Може да се манифестира како липоатрофија (губење на поткожното ткиво) и липохипертрофија (зголемено формирање на ткиво).
Ако инјекцијата на инсулин влезе во зоната на липодистрофија, тогаш апсорпцијата на инсулин може да забави, што ќе доведе до промена во фармакокинетиката.
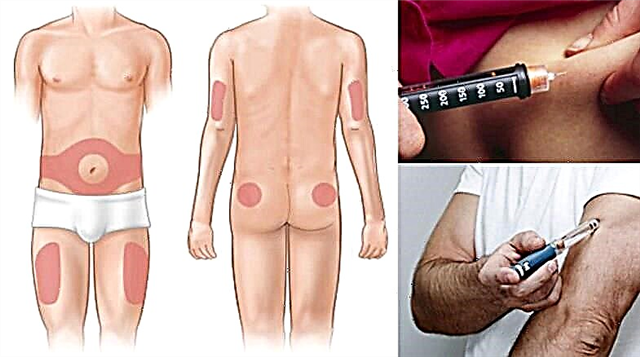
За да се намалат манифестациите на оваа реакција или да се спречи појава на липодистрофија, се препорачува постојано да се менува местото на инјектирање во границите на една област на телото наменето за администрација на инсулин поткожно.
Некои лекови го ослабуваат ефектот на намалување на шеќерот на инсулин. Овие лекови вклучуваат:
- глукокортикостероиди;
- диуретици;
- даназол;
- диазоксид;
- изонијазид;
- глукагон;
- естрогени и гестагени;
- хормон за раст;
- деривати на фенотиазин;
- тироидни хормони;
- симпатомиметици (салбутамол, адреналин).
Алкохолот и клонидинот можат да доведат до зголемени и ослабени хипогликемични ефекти на инсулин. Пентамидин може да доведе до хипогликемија, која потоа се заменува со хипергликемија, како следнава акција.
Други несакани ефекти и ефекти
Синдром Сомоџи е постхипогликемична хипергликемија која се јавува како резултат на компензаторниот ефект на контра-хормоните хормони (глукагон, кортизол, СТХ, катехоламини) како реакција на недостаток на гликоза во мозочните клетки. Студиите покажуваат дека кај 30% од пациентите со дијабетес мелитус постои недијагностицирана ноќна хипогликемија, ова не е проблем со хипогликемична кома, но не треба да се игнорира.
Горенаведените хормони ја зголемуваат гликогенолизата, уште еден несакан ефект. Така се поддржува потребната концентрација на инсулин во крвта. Но, овие хормони, како по правило, се лачат во многу поголеми количини отколку што е потребно, што значи дека гликемијата на одговор е исто така многу повеќе од трошоците. Оваа состојба може да трае од неколку часа до неколку дена и е особено изразена наутро.
Високата вредност на утринската хипергликемија секогаш го поставува прашањето: вишок или недостаток на продолжен инсулин во текот на ноќта? Точниот одговор ќе гарантира дека метаболизмот на јаглени хидрати ќе биде добро компензиран, бидејќи во една ситуација дозата на ноќен инсулин треба да се намали, а во друга треба да се зголеми или дистрибуира поинаку.
„Утринската зора феномен“ е состојба на хипергликемија наутро (од 4 до 9 часа) поради зголемена гликогенолиза, во која гликогенот во црниот дроб се распаѓа заради прекумерно лачење на контра-хормони хормони без претходна хипогликемија.
Како резултат, се јавува отпорност на инсулин и се зголемува потребата за инсулин, тука може да се забележи дека:
- базалната потреба е на исто ниво од 10 стр. до полноќ.
- Неговото намалување за 50% се случува од 12 часот по полноќ до 4 часот по полноќ.
- Зголемување на истата вредност од 4 на 9 наутро.
Тешко е да се обезбеди стабилна гликемија во текот на ноќта, бидејќи дури и современите препарати со инсулин со продолжено дејство не можат целосно да имитираат вакви физиолошки промени во секрецијата на инсулин.
Во периодот на физиолошки предизвикана намалена ноќна потреба од инсулин, несакан ефект е ризик од ноќна хипогликемија со воведување на продолжен лек пред спиење како резултат на зголемување на активност на продолжен инсулин. Нови пролонгирани подготовки (без врв), на пример, гларгин, може да помогнат да се реши овој проблем.
До денес, не постои етиотропски третман на дијабетес мелитус тип 1, иако обидите за негово развивање се во тек.